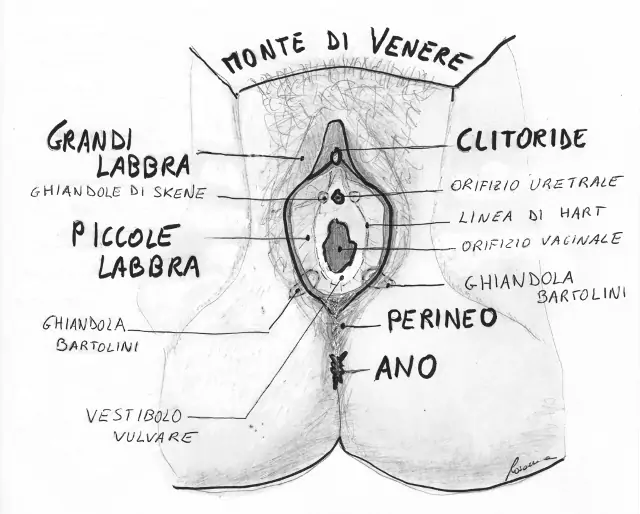
La vulvodinia è una sindrome caratterizzata da un “disturbo o bruciore vulvare, in assenza di patologie visibili o di disfunzioni specifiche clinicamente identificabili”. Più spesso questo tipo di dolore viene definito dalla donna come "bruciore intimo". Se localizzato al solo vestibolo vulvare viene definito vestibolodinia, se il dolore si irradia al di fuori del vestibolo viene definito Vulvodinia.
La vulvodinia è una patologia molto comune che colpisce soprattutto le donne caucasiche ed afro-americane.
Si calcola che il 12-15% delle donne ne sia affetto in maniera più o meno grave e che 14 milioni di donne durante la loro vita abbiano sofferto di questo tipo di disturbo.
Nonostante la vulvodinia sia piuttosto frequente, resta una patologia misconosciuta e i medici che la sanno riconoscere e curare sono ancora pochi.
Cerca un professionista in grado di diagnosticare e trattare la vulvodinia fra i professionisti consigliati e i professionisti convenzionati con cistite.info APS e scopri i servizi offerti ai soci.
Un integratore specifico può aiutarti a ridurre il dolore pelvico cronico e i sintomi della Vulvodinia.
Scopri Puronerv CBG, Puronerv oleogel e Puronerv Dol

Scarica "Vulvodinia: guida di autoaiuto"
(la versione stampabile è riservata ai soli soci)
Sintomi
Quali sono i sintomi della vulvodinia?
Qual è la differenza tra vulvodinia localizzata e generalizzata?
In base alla sintomatologia la vulvodinia può essere classificata in due forme:
Vulvodinia localizzata (detta anche vestibolodinia o “sindrome vulvo-vestibolare”) in cui il dolore è limitato alla sola regione vestibolare o a parti di essa. È di gran lunga la forma di vulvodinia più frequente e coinvolge l'80% delle donne affette da vulvodinia. L'età d'insorgenza è prevalentemente quella fertile. È caratterizzata da:
- dispareunia (dolore ai rapporti sessuali): sensazione di coltellata all'inizio del rapporto
- sensibilità vulvare (soprattutto in prossimità degli sbocchi delle ghiandole di Bartolini e di Skene, sulla forchetta e sul clitoride)
- fragilità e infiammazione di grado variabile dei tessuti vulvari.
- bruciore alla pressione con sensazione di contatto con un tizzone ardente
- sensazione di irritazione e abrasione
- sensazione di taglietti vulvari
- secchezza
- sensazione di spilli
- pulsazioni vulvari
- sensazione di stiramento/tensione
- sensazione che i peli attorno alla vulva siano tirati
- edema vulvare (sensazione di avere un canotto)
- il dolore è prevalentemente provocato, ossia conseguente ad uno stimolo esterno
Vulvodinia generalizzata (vulvodinia propriamente detta): il dolore è generalizzato, non si limita al vestibolo, ma si espande a tutta la vulva e talvolta al di fuori di essa. Coinvolge il 20% delle donne affette da vulvodinia ed insorge spesso in premenopausa e in menopausa. I sintomi più comuni sono:
- bruciore
- prurito
- pizzicore
- sensazione di spilli
- meno frequentemente il dolore
- la dispareunia non è preminente come nella vestibolodinia
- al tocco della vulva si avverte dolore che si irradia anche al di fuori dell'area toccata fino a coinvolgere le vie urinarie e l'intera zona pelvica.
Questi sintomi non sono ben definiti come nella vestibolodinia, ma sono sordi, profondi e confusi. La loro insorgenza è quasi sempre spontanea, cioè non dovuta a stimoli irritativi e il fastidio è continuo con piccole remissioni. Al contrario della vestibolodinia nella vulvodinia il prurito, cui seguono tipiche lesioni da grattamento, è spesso presente, ha un inizio improvviso e apparentemente ingiustificato. A livello visivo non appaiono segni infiammatori, abrasioni o ulcerazioni della mucosa, che appare intatta e sana.
Il confine tra una forma e l'altra non è sempre così netto e la presenza dell'una non esclude la presenza dell'altra.
Approfondimento: i sintomi della vulvodinia e della vestibolodinia
Cause
Quali sono le cause della vulvodinia?
L'origine della vulvodinia è a tutt'oggi incerta. Le ipotesi più condivise però vedono determinanti 3 cause nell'insorgenza della patologia: l'iperattivazione dei mastociti (soprattutto nella vestibolodinia), l'alterazione neurologica e la contrattura muscolare. Questi 3 fattori eziologici interagiscono e si influenzano a vicenda diventando causa e conseguenza dell'altro.
- Iperattivazione mastocitaria
I mastociti sono cellule presenti nei tessuti interni (vagina, uretra, vescica, naso, bocca, polmoni) che contengono delle vescicole, che dopo il contatto con l'agente nemico esterno si aprono riversando il loro contenuto nel tessuto da difendere.
Questi granuli contengono diverse molecole in grado di attivare l'infiammazione, ossia la normale ed efficace risposta difensiva all'attacco dell'agente estraneo, che termina con la neutralizzazione di quest'ultimo. Tuttavia se gli attacchi esterni sono frequenti e costanti (continue infezioni ed irritazioni), i mastociti diventano ipersensibili, rilascianno nei tessuti molte più sostanze infiammatorie di quelle necessarie e ciò porta ad una condizione in cui infiammazione e dolore persisteranno cronicamente anche in assenza di agenti estranei.
Gli agenti irritanti che possono attivare e alimentare l'iperattività mastocitaria sono molti: infezioni, irritanti chimici (farmaci, creme, eccipienti, additivi, …), fattori meccanici (rapporti sessuali, introduzione di assorbenti interni, visita ginecologica, …), fattori ormonali, anticoncezionali estro-progestinici, ecc.
Approfondimento: Iperattivazione mastocitaria
Convenzioni per i soci
- Neuropatia
In caso di dolore neuropatico la vulva sta bene e sembra perfetta, ma ciò che è malato è il sistema nervoso che trasporta le informazioni provenienti dalla vulva. In sostanza il dolore è presente anche senza un danno apparente e talvolta anche senza alcun fattore scatenante.
È un dolore che si autoalimenta diventando la causa e la conseguenza di se stesso. Il dolore neuropatico cronico viene definito anche “malattia del dolore”.
Quando un organismo soffre per lungo tempo si instaura inoltre un quadro depressivo secondario, che compromette le vie nervose, abbassando ulteriormente la soglia del dolore.
I fattori potenzialmente responsabili di neuropatia sono molteplici e talora simultanei: iperattivazione mastocitaria, infezioni da Herpes , traumi genitali, chirurgia vulvare, infezioni da HPV, contrattura muscolare pelvica.
Approfondimento: Alterazione neurologica
- Contrattura muscolare
La contrattura del muscolo pubo-coccigeo si instaura in seguito al rilascio dei leucotrieni da parte dei mastociti infiammatori.
Questa contrattura comprime tutte le strutture che gli passano attraverso: uretra, introito vaginale, ano, arterie, vene e nervi. Il loro schiacciamento comporta: difficoltà minzionali, dispareunia, stipsi, mancato afflusso di ossigeno, accumulo di sostanze di scarto del metabolismo cellulare nei tessuti, dolore (vulvodinia, anodinia, stranguria).
Il dolore stesso porta a contrattura del pavimento pelvico come meccanismo di difesa, che rende i tessuti pelvici più sofferenti ed il nervo pudendo sempre più infiammato. Ciò porterà ad un circolo vizioso di dolore- contrattura- dolore-contrattura.
Approfondimento: La contrattura pelvica
Diagnosi
Come si ottiene la diagnosi della vulvodinia?
La diagnosi della vulvodinia viene posta per esclusione. È necessario pertanto escludere tutte le patologie che potrebbero essere responsabili dello stesso tipo di dolore: infezioni genitali, ascessi delle ghiandole di Bartolini, malattie dermatologiche (lichen planus, lichen sclerosus, psoriasi, dermatite allergica, dermatite da contatto, ecc), tumori vulvari, malattie neurologiche, malattie sistemiche o cambiamenti ormonali (atrofia vaginale da menopausa o da terapia ormonale).
Escluse tutte queste patologie si effettua lo swab test : con un cotton fioc viene toccata la vulva in vari punti disposti e numerati come sul quadrante dell'orologio, per vedere se il semplice tocco leggero viene percepito come doloroso (allodinia).
Se gli esami effettuati precedentemente risultano negativi, se il dolore dura da più di 3 mesi e lo swab test è positivo, viene posta diagnosi di vulvodinia:
- localizzata (vestibolodinia) se il dolore provocato dallo swab test resta limitato al punto toccato e/o è presente eritema vulvare
- generalizzata se la mucosa vulvare appare normale e se il dolore viene avvertito al di fuori dell'area toccata
Il fatto che la vulvodinia sia una malattia caratterizzata dal dolore, che il dolore sia invisibile e che non abbia nulla di clinicamente osservabile e diagnosticabile, porta il medico poco aggiornato in questo campo, a ritenere il problema psicosomatico, nella testa della paziente. Ciò costringe la donna ad innumerevoli visite prima di arrivare ad una diagnosi appropriata. Il ritardo diagnostico e terapeutico ed il protrarsi della sintomatologia peggiorano il quadro patologico rendendo la guarigione più difficile e la terapia più lunga e complessa. Da un sondaggio statistico sulla vulvodinia effettuato dalla nostra associazione è emerso che la donna con Vulvodinia in media impiega 4 anni e 8 mesi (!!) per arrivare alla diagnosi corretta.
Approfondimento: La diagnosi di vulvodinia
Terapia
Qual è la terapia della vulvodinia?
Varie sono le terapie della Vulvodinia localizzata e generalizzata, poiché varie sono le cause che la provocano e molteplici i distretti corporei che coinvolge.
In generale il medico esperto in vulvodinia segue un percorso terapeutico finalizzato all'annullamento o alla riduzione delle 3 cause scatenanti:
- riduzione dell'infiammazione locale per non alimentare ulteriormente la malattia,
- regolarizzazione della trasmissione nervosa per diminuire il dolore,
- rilassamento della muscolatura contratta ( per migliorare le condizioni del tessuto vulvare, ridurre l'attrito del pene durante il rapporto, le abrasioni sulle mucose e le conseguenti infezioni e irritazioni post coitali, diminuire la pressione esercitata dal muscolo contratto sul nervo pudendo).
A tutto ciò occorre affiancare un trattamento psicologico che consente alla Paziente di riappropriarsi della propria sfera sessuale, sociale ed emotiva, che la patologia ha compromesso.
Qualsiasi terapia si stia seguendo ogni donna affetta da sensibilità vulvare deve osservare indispensabili regole comportamentali per evitare ogni possibile stimolo irritativo che mantenga o peggiori il quadro patologico.
Il percorso terapeutico andrà adattato alla singola donna. Ciò che per una donna è efficace potrebbe essere addirittura dannoso per un'altra. Quindi prima di arrivare a scoprire quali siano le terapie più efficaci, potrebbe passare anche molto tempo e potrebbero servire molti tentativi. La guarigione, sebbene molto lenta, è più che possibile, ma bisogna tener presente che sono necessari almeno 6 mesi di cura prima di vedere miglioramenti significativi (a volte anche un anno) e che il percorso prevede l'alternarsi inevitabile di periodi di miglioramento a momenti di regressione.
Approfondimento: Come ridurre l'infiammazione locale
Approfondimento: Come regolarizzazione la trasmissione nervosa
Approfondimento: Come rilassare la muscolatura contratta
Leggi sul forum le Storie personali di Vulvodinia e le Testimonianze di guarigione dalla Vulvodinia
Bibliografia
”Vulvodinia:etiopatogenesi e approccio terapeutico” Prima parte, Luciano Mariani, Filippo Murina
“Fisiopatologia, classificazione e diagnosi della dispareunia”, Graziottin A. Rovei V.
Jannini E.A. Lenzi A. Maggi M. (Eds), “Sessuologia Medica. Trattato di psicosessuologia e medicina della sessualità”, Elsevier Masson, Milano, 2007, p. 379-382
Genova Anno V - n°28 - 03.04.2007 Pagine Nazionali Aggiornamenti del 19/04/2007 “Vulvodinia”
Dott. Murina Filippo in collaborazione con: Dr. Tassan Pietro e Dr. Roberti PasqualeThe Vulvodynia Guideline, Hope et Al.2005, American Society for Colposcopy and Cervical Pathology Journal of Lower Genital Tract Disease, Volume 9, Number 1, 2005, 40–51
“Vulvodinia essenziale e vestibolite vulvare (vulvar burning syndrome), Volpicelli. 22/05/2014 http://www.fertilitycenter.it/ginecologia/vulvodinia
“Le cistiti: tutto quello che è bene sapere” Graziottin 09/03/2006 http://www.alessandragraziottin.it/it/div_scheda.php/Le-cistiti-tutto-quello-che-e-bene-sapere?ID=1174
Bjorling DE, Wang Z Yi. Estrogen and neuroinflammation. Urology, 2001; 57, 6, S1:40-46.
Aloe L, Leon A, Levi-Montalcini R. A proposed autacoid mechanism controlling mastocyte behaviour. Agents Actions, 1993; 39, S: 145-147.
UNA MEDICINA A MISURA DI DONNA CIC Edizioni Internazionali
“LA VESTIBOLITE VULVARE E IL DOLORE CRONICO” Graziottin, UNA MEDICINA A MISURA DI DONNA, CIC Edizioni Internazionali, pagg 166-173
“Vestibolite vulvare ed agopuntura: nostra esperienza” Benedetto De Pasquale, et al., Pubblicato su: Rivista di ostetricia ginecologia pratica e medicina perinatale (organo ufficiale AOGOI) Vol. XXV n° 2/3 Anno 2010 pag. 30-34, S.C. di Ostetricia e Ginecologia Azienda Ospedaliera Valtellina e Valchiavenna, Presidio Ospedaliero di Sondalo (SO) (Direttore Dott. B. De Pasquale)
“L’uso di assorbenti e le infezioni vaginali” Campagna di prevenzione Aogoi a curadi V.DubinieF.Parazzini
“SOSTANZE SENSIBILIZZANTI NEI TESSUTI”, S. Seidenari, F. Giusti Clinica Dermatologica, Università di Modena e Reggio Emilia