Scritto dal Dott. Marco Agnello - Urologo
Quando parliamo di sindrome o nevralgia del pudendo facciamo riferimento ad un insieme di segni e sintomi che sono compatibili con una sofferenza del nervo pudendo.
Nonostante si parli spesso di sindrome del pudendo, essa è una patologia rara, che colpisce meno dell’1% della popolazione, e le donne più frequentemente degli uomini.
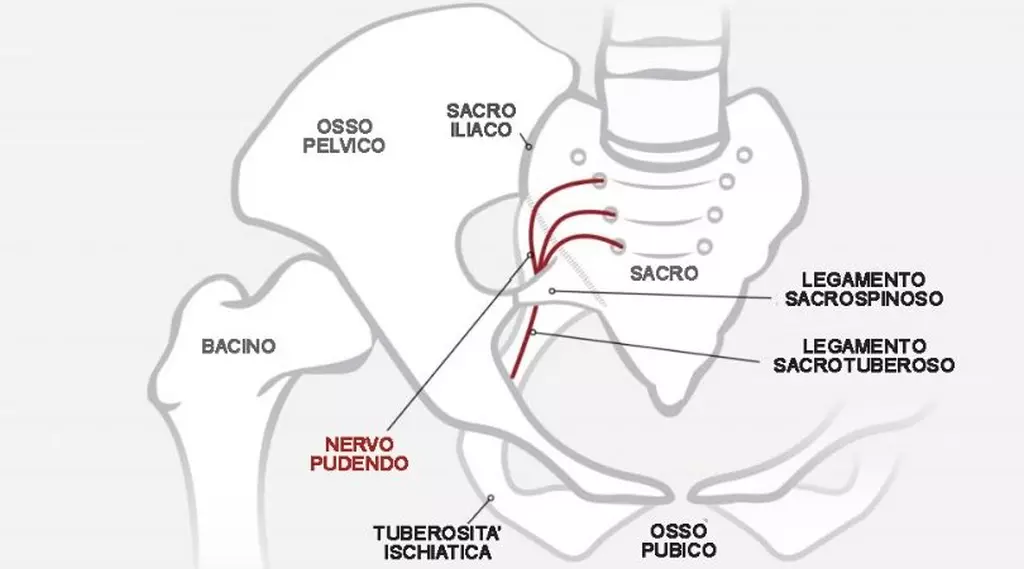
Il nervo pudendo
Il nervo pudendo è un nervo che si forma dall’unione di diverse fibre a livello dell’osso sacro. Dalla sua origine, passa sotto il muscolo piriforme e poi in prossimità delle ossa del pube, nel famoso canale di Alcock. Da qui, prende stretto contatto con l’ultimo tratto di intestino, con la prostata, con la vagina, per poi raggiungere gli organi genitali esterni.
Il nervo pudendo è responsabile della sensibilità della regione perineale, ovvero di tutta quella zona del nostro corpo che va dal pene/clitoride fino all’ano, passando per lo scroto nell’uomo e per la vulva/vagina nella donna. Inoltre, è responsabile dell’innervazione di alcuni muscoli del perineo, e in minor misura si occupa di regolare una parte della funzione sfinterica, erettile ed eiaculatoria.
Convenzioni per i soci
I sintomi
L’elemento più tipico della sindrome del pudendo è il dolore localizzato nella zona perineale (la cosiddetta zona "del pannolino”), ovvero nella zona di competenza del nervo stesso. Tale dolore può essere percepito come un semplice fastidio o disagio, o al contrario come un forte bruciore, una scossa elettrica, una sensazione di puntura di spillo, un senso di implosione rettale o di corpo estraneo in vagina.
Il dolore tende ad essere altalenante, talvolta stagionale, e si manifesta di più quando viene sollecitata la zona perineale (per esempio, dopo aver praticato attività ciclistica, dopo un giro lungo in moto, dopo essere stati tante ore seduti in ufficio o in auto). Al contrario, migliora quando la zona perineale viene lasciata a riposo (per esempio, da sdraiati, di notte).
Al dolore, si possono associare diversi altri sintomi: disturbi urinari (bruciore a fare pipì, aumentata frequenza, urgenza, sensazione di incompleto svuotamento vescicale, dolore o fastidio sovrapubico), disturbi defecatori (dolore durante la defecazione, defecazione in più tempi, sensazione di ingombro rettale o di incompleto svuotamento dell’ampolla), eiaculatori (ritardo nell’eiaculazione o al contrario eiaculazione precoce), della funzionalità erettile (difficoltà all’ottenimento o al mantenimento dell’erezione, riduzione delle erezioni spontanee notturne o mattutine), della sfera sessuale in genere (dolore clitorideo, vulvare, vaginale, anche e soprattutto durante i rapporti).
Non è infrequente che si associ, come concausa o come conseguenza del dolore perineale, un’alterazione della statica pelvica: contrattura della muscolatura perineale, anomala postura (per esempio per l’uso prolungato di sedie o cuscini non adeguati), rigidità della colonna vertebrale, ipertono sfinterico (per esempio in chi ha la tendenza a trattenere la pipì per molte ore, o a ritardare l’eiaculazione durante un rapporto sessuale).
Approfondimento: contrattura della muscolatura pelvica
Le cause
Esistono molteplici fattori che possono rappresentare il punto di partenza per un’infiammazione del nervo pudendo: una cistite od una prostatite non adeguatamente trattate, una micosi (candida) vulvo-vaginale, disturbi gastro-intestinali acuti (il peggioramento di un quadro di stitichezza o al contrario episodi diarroici), micro-traumatismi ripetuti della regione perineale, un trauma perineale o del bacino vero e proprio. Insomma, tutto ciò che in qualche modo può “irritare” il nervo pudendo è di fatto un possibile trigger per la comparsa della sindrome stessa.
Tutte le condizioni sopra-citate, a dire il vero, danno un’iniziale infiammazione del nervo pudendo (per forza, è il motivo per cui sentiamo bruciore vescicale in corso di cistite o dolore all’ano in corso di prostatite!), che quasi sempre tende a risolversi dopo una adeguata terapia antibiotica/antinfiammatoria/antidolorifica/riabilitativa. In questi casi non si parla di sindrome del pudendo.
La sindrome del pudendo può svilupparsi nel caso in cui questo primo dolore, che possiamo chiamare infiammatorio, tende a rimanere nel tempo e a cronicizzare. Non solo, ma ahimè tende a diventare indipendente dalla causa che lo ha scatenato. Per dirla in termini più tecnici, a volte il dolore infiammatorio può diventare dolore neuropatico. In qualche modo, è come se il nervo, inizialmente irritato da un fattore scatenante acuto, nel tempo non smettesse mai di segnalare al cervello che sta soffrendo, e anzi continuasse a farlo anche nel momento in cui abbiamo risolto il fattore scatenante.
Un non adeguato trattamento infiammatorio acuto rischia, insomma, di portare ad una cronicizzazione e ad una “centralizzazione” del dolore, contro cui i classici farmaci antinfiammatori e antidolorifici saranno ben poco efficaci.
Un bel circolo vizioso.
Approfondimento: il dolore neuropatico e la cronicizzazione del dolore
Sindrome di alcock
Bisogna distinguere la più rara Sindrome di Alcock, che spesso viene confusa con la Sindrome del pudendo ma che in realtà fa riferimento ad una particolare forma di irritazione del nervo, legata ad una compressione anatomica dello stesso all’interno del canale osteo-fibroso in cui decorre prima di arrivare nella zona genitale. In tal caso, il nervo si trova letteralmente “intrappolato” all’interno degli spazi in cui è solito passare, e la soluzione chirurgica deve essere considerata (decompressione del nervo).
La diagnosi
Deve essere chiaro (MOLTO CHIARO) che la diagnosi di una neuropatia del pudendo è CLINICA.
Ovvero, è sufficiente una visita specialistica perché si cominci a pensare ad una terapia.
Esistono tanti accertamenti ulteriori (risonanza magnetica pelvica, studi neurofisiologici, indagine urodinamica, defecografia, ecografia) che vanno considerati solo in condizioni particolari, e nel caso in cui l’esito dell’esame possa in qualche modo cambiare il nostro approccio alla patologia.
Non entrate quindi fin da subito nel girone infernale dei mille esami diagnostici, che non aggiungono nulla a quello che potremmo sapere con una semplice valutazione clinica.
Soluzioni terapeutiche
Da quanto detto, è chiaro che anche la sindrome del pudendo richiede un approccio multidisciplinare. Bisogna cominciare ad adottare fin da subito delle strategie comportamentali che per esempio evitino di sollecitare la zona perineale (cuscini adeguati, riduzione dell’attività ciclistica), facilitino lo svuotamento di vescica e intestino, cambino le nostre abitudini dietetiche, riducano il rischio di insorgenza di cistiti, prostatiti, candidosi e vaginiti che possono rappresentare un trigger per l’irritazione del nervo.
Il fisiatra, l’osteopata ed il fisioterapista giocano un ruolo importante per ristabilire i corretti assetti posturali, per lavorare sul rilassamento perineale, per ridurre la contrattura e il dolore che ne consegue.
L’urologo interviene con una terapia farmacologica che si discosta da quelle più classiche, e che può far uso di farmaci miorilassanti e stabilizzatori di membrana (ovvero, farmaci che riducano le “vibrazioni” di un nervo irritato e ipereccitato); nelle forme refrattarie alla terapia farmacologica, esiste la possibilità di pensare a proposte di secondo livello, come le infiltrazioni anestetiche del nervo pudendo e la Terapie elettriche del nervo, o a tecniche chirurgiche mini-invasive di terzo livello, come la neuromodulazione sacrale.
Dott. Marco Agnello
Specialista in Urologia
OMCEO Torino 23199
www.marcoagnellourologo.it